Spastyczność to jedna z form wzmożonego napięcia mięśniowego stanowiąca istotny problem osób z zaburzeniami neurologicznymi przebiegającymi z uszkodzeniami ośrodkowego układu nerwowego (mózgu lub rdzenia kręgowego). Termin „spastyczność” pochodzi od greckiego słowa „spasmos”, czyli „skurcz”. Towarzyszy często pacjentom: po udarze mózgu, po urazie czaszkowo-mózgowym, z stwardnieniem rozsianym, po urazach i chorobach rdzenia kręgowego, z mózgowym porażeniem dziecięcym, z guzami rozrostowymi mózgu i rdzenia kręgowego oraz w niektórych chorobach genetycznie uwarunkowanych.
Spastyczność dotyczy głównie kończyn, rzadziej tułowia i może być: uogólniona (obejmująca większość grup mięśniowych), ogniskowa (dotycząca jednej kończyny) lub wieloogniskowa (obejmująca więcej niż jedną kończynę). Powoduje ona sztywność i nieprawidłowe ułożenie kończyny występujące zarówno w spoczynku jak i podczas ruchu, wynikające z braku równowagi sił między poszczególnymi grupami mięśni. Charakterystyczne ułożenie spastycznej kończyny górnej to najczęściej przywiedzenie kończyny do tułowia, zgięcie w łokciu i nadgarstku oraz zaciśnięcie ręki w pięść. Spastyczna kończyna dolna najczęściej jest nadmiernie wyprostowana w stawie kolanowym, stopa jest zgięta w stronę podeszwową i zrotowana do wewnątrz, ze zgiętymi palcami i paluchem. Pacjent często chodzi stawiając stopę na zewnętrznej krawędzi. Czasem kończyna dolna może być zgięta w stawie biodrowym i kolanowy lub jest przywiedziona w stawie biodrowym.
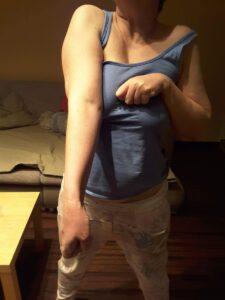
Spastyczne ręce – fot. FZJN
Podstawowymi objawami spastyczności zgłaszanymi przez chorych są: uczucie sztywności i wzmożonego napięcia mięśni, współruchy (np. podczas wstawania i rozpoczynania chodu dochodzi do niekontrolowanego zgięcia łokcia i zaciśnięcia ręki w pięść), brak płynności ruchu, bolesne i gwałtowne skurcze mięśni (spazmy), rytmiczne skurcze okolicznych mięśni (klonusy).
Niekorzystnymi następstwami spastyczności są m.in.: ograniczenie wykonywania ruchów czynnych, utrudnianie samodzielnego chodzenia czy przemieszczania się na wózku, utrudnianie czynności higienicznych i zmniejszenie zdolności do samoobsługi, pogorszenie samooceny oraz postrzegania własnego ciała. Do wtórnych powikłań spastyczności należą: dolegliwości bólowe, trwałe przykurcze czy owrzodzenia odleżynowe. Wtórne powikłania spastyczności niejednokrotnie zaburzają proces rehabilitacji i ograniczają jej efekty. Wszystkie niekorzystne zmiany wynikające ze spastyczności przyczyniają się do niepełnosprawności zawodowej i izolacji społecznej oraz prowadzą do istotnego pogorszenia jakości życia chorych oraz podnoszą koszty opieki nad chorymi (zwłaszcza osobami ze znaczną niepełnosprawnością).
Objawy spastyczności nasilają się w sytuacjach stresowych, przy znacznych emocjach, przy zaparciach, infekcji dróg moczowych, w niewyspaniu, przy niskiej temperaturze otoczenia czy też na skutek głodu.
Spastyczność jest rozpoznawana podczas badania neurologicznego. Warto informować lekarza o odczuwanych objawach np. uczuciu sztywności mięśni w spoczynku, utrudnieniu wykonywania ruchów przez wzmożone napięcie mięśni, nieprzyjemnych, niekontrolowanych skurczach mięśni itp. Pozwoli to na wczesną diagnozę spastyczności i wdrożenie odpowiedniego leczenia. Ulega ona zmianom wraz z upływem czasu, postępem choroby oraz wpływem czynników zewnętrznych, dlatego też ocena zasadności leczenia spastyczności powinna być powtarzana podczas kolejnych wizyt lekarskich.
Skuteczne leczenie spastyczności może poprawiać zarówno zaburzone funkcje jak i zapobiegać wtórnym powikłaniom i aby to osiągnąć powinno być postępowaniem wielokierunkowym, wymaga więc zaangażowania wielodyscyplinarnego zespołu terapeutycznego.
Przed podjęciem leczenia spastyczności należy jednak podkreślić, że spastyczność nie zawsze jest szkodliwa – w niektórych przypadkach nawet może być korzystna, np. u pacjentów z niedowładem kończyn dolnych spastyczność może być czynnikiem umożliwiającym zarówno przyjęcie pozycji stojącej jak i chód. Podstawowa zasada terapii spastyczności wskazuje, że decyzję o wdrożeniu leczenia należy podjąć gdy spastyczność jest szkodliwa i zaburza funkcjonowanie chorego.
Jeśli zostanie podjęta decyzja o rozpoczęciu specjalistycznego leczenia spastyczności należy wykonać wstępną ocenę nasilenia spastyczności, aby podczas wizyt kontrolnych móc obiektywnie zweryfikować efekty zastosowanego postępowania terapeutycznego.
Cele terapii spastyczności powinny być ustalane zgodnie z indywidualnymi potrzebami pacjenta i zalecane jest aby obejmowały dążenie do: usprawnienia upośledzonych funkcji motorycznych, zmniejszenia bólu związanego ze spastycznością, ułatwienia rehabilitacji i stosowania środków zaopatrzenia ortopedycznego, zapobiegania powikłaniom w postaci trwałych przykurczów i owrzodzeń, poprawy jakości życia chorych.
Pierwsze oddziaływania terapeutyczne powinny być ukierunkowane na eliminację czynników nasilających objawy spastyczności takich jak: infekcje układu moczowo-płciowego, infekcje dróg oddechowych, zaburzenia czynności przewodu pokarmowego (zaparcia), ból, owrzodzenia, zbyt ciasne ubrania, zaburzona kontrola posturalna oraz obejmować niefarmakologiczne postępowanie wielodyscyplinarne, obejmujące: zaangażowanie fizjoterapeutów, terapeutów zajęciowych, zastosowanie odpowiedniego zaopatrzenia ortopedycznego i właściwych pozycji ułożeniowych.
Interwencje fizjoterapeutyczne mogą być bardzo różnorodne i zaliczamy do nich m.in.: kinezyterapię z zastosowaniem metod neurofizjologicznych, rozciąganie, ćwiczenia wzmacniające, ćwiczenia relaksacyjne czy ćwiczenia z wykorzystaniem robotyki. Stosuje się także terapię z wykorzystaniem ortezy SAEBO lub SPACECURL 3D. Wdraża się również terapię zajęciowa jako metodę przywracania umiejętności ruchowych o podstawowym znaczeniu dla codziennego funkcjonowania. Jako uzupełnienie wykorzystuje się wiele opcji terapeutycznych z zakresu fizykoterapii, wśród nich m.in.: przezskórną stymulację elektryczną nerwów, hydroterapię, termoterapię, krioterapię (w tym ogólnoustrojową). Podejmowane są także próby wykorzystania akupunktury czy interwencji behawioralnych.
W przypadku gdy niefarmakologiczne postępowanie wielodyscyplinarne jest nieskuteczne należy rozważyć zasadność zastosowania leczenia farmakologicznego.
W spastyczności uogólnionej leczeniem z wyboru są doustne leki rozluźniające mięśnie (baklofen, tolperizon, tyzanidyna), które są stosowane od dawna i mają szerokie zastosowania. Ich zaletą jest prostota podania, jednak wadą są działania niepożądane i możliwość interakcji z innymi lekami. Gdy uogólniona, nasilona spastyczność nie reaguje zadowalająco na leczenie doustne lub przy znacznych objawach ubocznych stosowanych leków należy rozważyć kwalifikację pacjenta do leczenia baklofenem podawanym za pomocą pompy baklofenowej.
W przypadku spastyczności ogniskowej obejmującej wybiórczo określone mięśnie/grupy mięśniowe zasadne jest stosowanie miejscowe iniekcji preparatów zawierających toksynę botulinową powodującą zahamowanie skurczu mięśnia. Miejscowe podanie toksyny istotnie zmniejsza wzmożone napięcie mięśniowe i poprawia zakres ruchów biernych oraz proste funkcje zajętej kończyny, a efekty terapii utrzymują się kilka-kilkanaście tygodni. Efekt zastosowania toksyny jest całkowicie odwracalny. Schemat iniekcji oraz dawki leku należy dostosować indywidualnie do każdego pacjenta, dlatego leczenie tą metodą może być prowadzone wyłącznie przez lekarzy z odpowiednimi kwalifikacjami i doświadczeniem w ich stosowaniu.
W leczeniu ciężkiej spastyczności oraz przy braku skuteczności wszystkich powyżej wymienionych metod terapeutycznych możliwe jest zastosowanie nieodwracalnych procedur chirurgicznych np. rizotomia, miotomia.
Materiał przygotowany do kampanii #TajnikiSpastyki.
Zapraszamy do obejrzenia webinaru „Co to jest spastyczność i dlaczego warto ją leczyć”

Dr hab. n. med. Iwona Sarzyńska-Długosz fotografia z archiwum Pani Doktor
Autorką tekstu jest dr hab. n. med. Iwona Sarzyńska Długosz, która jest specjalistą neurologiem, specjalistą rehabilitacji medycznej, adiunktem w II Klinice Neurologii Instytutu Psychiatrii i Neurologii w Warszawie, gdzie od 2012 roku kieruje Oddziałem Rehabilitacji Neurologicznej. W latach 2015-2017 pełniła funkcję Konsultanta Wojewódzkiego w dziedzinie neurologii dla województwa mazowieckiego.
Szczególny obszar zainteresowań i działalności klinicznej to choroby naczyniowe ośrodkowego układu nerwowego w tym udar mózgu, leczenie żywieniowe oraz zastosowanie toksyny botulinowej w schorzeniach neurologicznych. Specjalizuje się w terapii toksyną botulinową chorych ze spastycznością, zaburzeniami ruchowymi oraz migreną przewlekłą.
Jest autorką i współautorką kilkudziesięciu publikacji zarówno w piśmiennictwie krajowym, jak i zagranicznym oraz licznych doniesień zjazdowych. Brała udział w przygotowaniu polskich wytycznych dotyczących postępowania w udarze mózgu, leczenia żywieniowego w udarze mózgu, leczenia toksyną botulinową spastyczności u dorosłych oraz leczenia objawowego w stwardnieniu rozsianym.
Pełni funkcję przewodniczącej Sekcji Neurorehabilitacji Polskiego Towarzystwa Neurologicznego oraz wiceprezesa Zarządu Głównego Polskiego Towarzystwa Rehabilitacji. Jest Członkiem Specjalistą Komitetu Nauk Neurologicznych oraz Komitetu Rehabilitacji, Kultury Fizycznej i Integracji Społecznej Polskiej Akademii Nauk.
Aktywnie wspiera kampanie społeczne i edukacyjne dotyczące chorób naczyniowych mózgu oraz współpracuje z organizacjami zrzeszającymi pacjentów dotkniętych tymi schorzeniami.